By Mike Odeh and Fatima Clark
May 13, 2022
Top image via iStock from FatCamera
Medi-Cal (California’s version of Medicaid) is undertaking a number of promising changes aimed at improving care for kids. For example, community health worker and doula benefits will soon be available to all Medi-Cal members, and various innovations and incentives are outlined in CalAIM and the Medi-Cal Children’s Strategy, among others. Centering the voices of families and youth throughout all these changes will be critical to achieving the best possible outcomes for kids and families.
Over the past several months, Children Now partnered with community-based organizations (CBOs), Medi-Cal managed care plans, and various other local organizations and agencies to host community conversations on improving Medi-Cal managed care for children and youth. The community conversations were held virtually in Fresno, Stanislaus, Riverside, and San Bernardino Counties, representing diverse regions of our state. In total, 200 families and community members participated, and here’s what they had to say about the key issues impacting the health of Medi-Cal-enrolled children and youth and the key areas they’d like to see prioritized for urgent action.
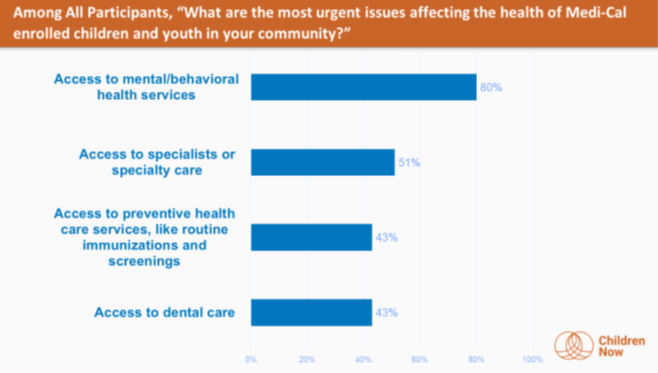
- Consistent across all regions, most community members raised access to mental/behavioral health services as the most urgent issue affecting the health of Medi-Cal-covered children and youth. Many community members also identified access to specialists or specialty care, access to preventive health care services, and access to dental care as other urgent issues.
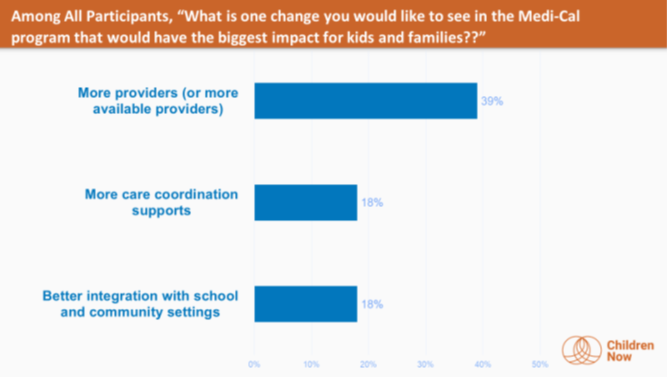
- Most families would like to see more providers available in the Medi-Cal program. Families consistently reported delays in obtaining timely appointments, check-ups, and other services such as vision care (eyeglasses, specifically), prenatal services, mental health services, dental care, and access to specialists. Improvements in care coordination and integration of Medi-Cal with school and community settings were also highlighted as key areas for change that would yield big impact.
- Families and community members expressed the need for more simplified enrollment policies and more support enrolling in and maintaining Medi-Cal coverage. For example, they highlighted increasing the availability of enrollment navigators, easy-to-use checklists, explanatory videos, and enrollment assistance geared toward youth and young adults. Families need state and county agencies to provide information in a way that is more accessible, especially for youth and young parents. Additionally, participants said they want education and information about Medi-Cal benefits and available services in a way that is convenient and accessible (e.g., online videos vs. mailed packet). See video here.
- Families steadily expressed the need to build trust and promote respect and consistency in the Medi-Cal patient-to-provider relationship. They raised the time constraints of well-child visits including experiences of feeling rushed in their visits with providers and feeling that they were not heard, believed, respected or understood by their child’s provider (or their prenatal provider in some instances). Families reported poor continuity of providers, so they had to explain patient histories again during subsequent visits. Plans and providers noted the challenges on their end related to out-of-date member contact information and the difficulties in clinic staffing and scheduling.
“I work with a lot of moms. Sometimes they tell me…that the doctors ignore them. For example, when they say their feet are getting swollen or they feel tired all of the time and they ask what they can do they [the doctors] just tell them it’s normal, it’s just the pregnancy. Or if they have a baby that is coming early because they have preeclampsia, they do not tell them that they have diabetes or any other issues. They just say it’s normal, it’s normal, it’s normal. Only you know how you feel. And it can be hard to get appointments because you need your provider to get appointments with a specialist. …I get it, you’re trying to provide for a lot of people…there isn’t a lot of time to talk to the doctor. It’s just come in, check the baby, and then you’re out. If you have any questions, you have to tell the nurse. I don’t know if the nurse tells the doctor or not and that’s what I saw with my doctor visits or kids visits.” – Monica, parent and community member in Stanislaus County
- Families need consumer-friendly information and supports to utilize the Medi-Cal transportation benefit. Families in rural areas often raised transportation as a barrier to accessing care, and noted problems in using the Medi-Cal transportation benefit (e.g., requirements of booking weeks in advance, or having to call rather than an option to book online). They also highlighted the role of partnerships with local CBOs in alleviating the need for lengthy travel (e.g., providing mental health services in schools or through community-based organizations).
Improving and innovating Medi-Cal is a long road. An essential first step on the path is to center the needs and priorities of families, and this begins by listening and engaging them in the process. As state leaders work to continuously improve Medi-Cal care for kids, they must take the lead from families and communities who are directly impacted by these changes, to achieve the promise of quality, affordable health coverage for all children.
Acknowledgment: This project was undertaken with the support of the California Health Care Foundation and in partnership with Inland Empire Community Health Initiative, West Modesto Community Collaborative, Fresno Community Health Improvement Partnership, and other local organizations to which Children Now is deeply grateful.
Interested in learning more? Data chartbooks – Improving Health and Equity in Medi-Cal Managed Care for Children and Youth – can be accessed at the links below:
Perspectivas de familias y la comunidad sobre cómo mejorar la cobertura de salud Medi-Cal para los niños: Resumen de reuniones locales
Por: Mike Odeh y Fatima Clark
Medi-Cal (el programa de Medicaid en California) está realizando una serie de cambios prometedores para mejorar el cuidado de salud de los niños. Por ejemplo, pronto estarán disponibles nuevos beneficios, como mayor acceso a servicios de salud para todos los miembros de Medi-Cal, a través de los trabajadores comunitarios de salud y las doulas , y se describen varias innovaciones e incentivos en los esfuerzos estatales de CalAIM y la Estrategia de Medi-Cal para Niños, entre otros. Será fundamental centrar las voces de las familias y los jóvenes en todos los cambios porvenir para lograr los mejores resultados posibles para los niños y las familias.
Durante los últimos meses, Children Now colaboro con organizaciones comunitarias (CBOs), planes de salud de Medi-Cal y varias otras organizaciones y agencias locales para organizar conversaciones comunitarias sobre cómo mejorar la cobertura de salud de Medi-Cal para los niños y jóvenes. Las conversaciones comunitarias se llevaron a cabo virtualmente en los condados de Fresno, Stanislaus, Riverside y San Bernardino – representando diversas regiones de nuestro estado. En total, 200 familias y miembros comunitarios participaron, y esto es lo que dijeron sobre los asuntos claves que afectan la salud de los niños y jóvenes inscritos en Medi-Cal y las áreas clave que se deben priorizar para acción urgente.
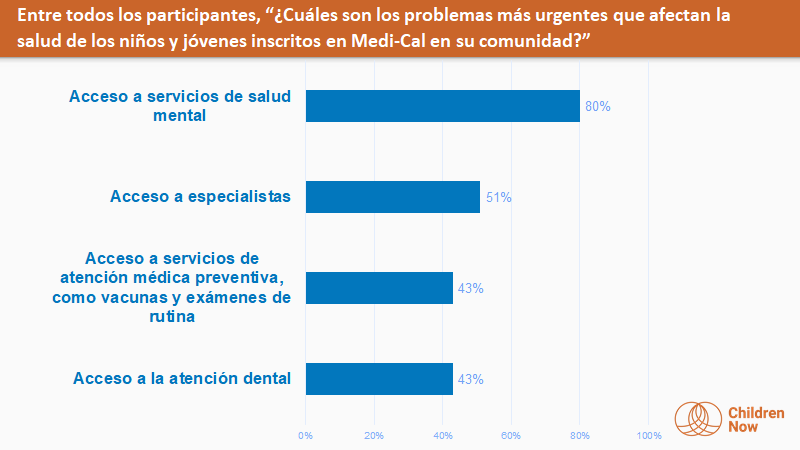
- De manera consistente en todas las regiones, la mayoría de los miembros comunitarios mencionaron el acceso a los servicios de salud mental como el problema más urgente que afecta la salud de los niños y jóvenes en Medi-Cal. Muchos miembros de la comunidad también identificaron el acceso a especialistas o atención especializada, el acceso a servicios de atención médica preventiva y el acceso a atención dental como otros problemas urgentes.
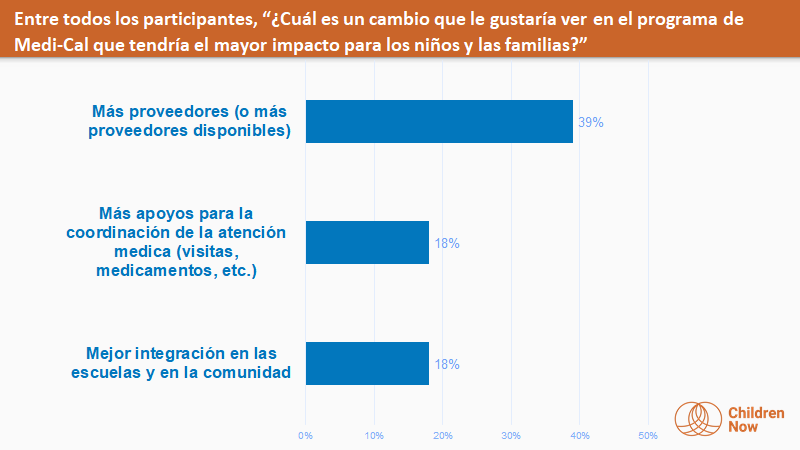
- La mayoría de las familias quieren ver más proveedores disponibles en el programa Medi-Cal. Las familias reportaron retrasos en obtener citas oportunas, evaluaciones, y otros servicios, como atención de la vista (anteojos, específicamente), servicios prenatales, servicios de salud mental, atención dental y acceso a especialistas. Mejorando la coordinación de la atención médica y la integración de Medi-Cal en las escuelas y en la comunidad fueron las áreas claves de cambio que se identificaron para producir un gran impacto.
- Las familias y los miembros comunitarios expresaron la necesidad de simplificar el proceso para inscribirse en Medi-Cal y proveer más apoyos para inscribirse y mantener la cobertura de Medi-Cal. Por ejemplo, familias sugirieron un aumento en navegadores de inscripción, lista de control fácil de usar, videos explicativos y asistencia de inscripción dirigida específicamente a jóvenes y adultos jóvenes. Las familias necesitan que las agencias estatales y del condado brinden información de manera que sea más accesible, especialmente para los jóvenes y los padres jóvenes. Además, los participantes dijeron que quieren educación e información conveniente y accesible sobre los beneficios y servicios cubiertos bajo Medi-Cal (por ejemplo, videos en línea en vez de paquetes enviados por correo). Vea el video aquí.
- Las familias expresaron constantemente la necesidad de generar confianza y promover el respeto y la consistencia en la relación entre el paciente y el proveedor de Medi-Cal. Familias elevaron las limitaciones de tiempo en las visitas rutinas de los niños, compartieron experiencias sintiéndose apurados en sus visitas con los proveedores y sintiéndose que el proveedor de su hijo/a (o su proveedor prenatal en algunos casos) no los escuchó, creyó, respetó o entendió. Las familias comentaron sobre la mala continuidad con los mismos proveedores, la cual resulta en familias teniendo que explicar nuevamente las historias de los pacientes durante las visitas posteriores. Los planes de salud Medi-Cal y los proveedores compartieron los desafíos que ellos enfrentan, como información de contacto de los miembros que esta desactualizada, las dificultades en la dotación de personal y los sistemas de citas de las clínicas.
“Trabajo con muchas mamás. A veces me dicen… que los médicos las ignoran. Por ejemplo, cuando dicen que se les hinchan los pies o que se sienten cansadas todo el tiempo y preguntan qué pueden hacer, [los médicos] simplemente les dicen que es normal, que es solo el embarazo. O si tienen un bebé que va nacer antes de tiempo porque tienen preeclampsia, no les dicen que tienen diabetes o cualquier otro problema. Simplemente dicen que es normal, es normal, es normal. Solo uno sabecómo se siente. Y puede ser difícil conseguir citas porque necesita que su proveedor le ayude con citas con un especialista. …Lo entiendo, están tratando de atender a mucha gente… no hay mucho tiempo para hablar con el médico. Solo entran, revisan al bebé y luego se van. Si tiene alguna pregunta, debe comunicársela a la enfermera. No sé si la enfermera le dice al médico o no, y eso es lo que vi con mis visitas al médico y las visitas de mis niños”. – Monica, madre y miembro de la comunidad en el condado de Stanislaus
- Las familias necesitan información y apoyos fáciles para utilizar el beneficio de transporte de Medi-Cal. Las familias en áreas rurales a menudo plantearon el transporte como una barrera para acceder la atención media y notaron problemas al usar el beneficio de transporte de Medi-Cal (por ejemplo, requisitos de reserva con semanas de anticipación o tener que llamar en lugar de una opción para reservar en línea). También destacaron el papel de las asociaciones con organizaciones comunitarias locales para aliviar la necesidad de viajes largos (por ejemplo, proporcionando servicios de salud mental en las escuelas o a través de organizaciones comunitarias).
Mejorar e innovar Medi-Cal es un largo camino. Un primer paso esencial en el camino es centrar las necesidades y prioridades de las familias, y esto comienza por escucharlas e involucrarlas en el proceso. A medida que los líderes estatales trabajan para mejorar continuamente el programa de Medi-Cal para los niños, deben tomar en cuenta el liderazgo de las familias y las comunidades que se ven directamente afectadas por estos cambios, para lograr la promesa de una cobertura de salud asequible y de calidad para todos los niños.
Reconocimiento: Este proyecto se llevó a cabo con el apoyo de California Health Care Foundation y en colaboración con Inland Empire Community Health Initiative, West Modesto Community Collaborative, Fresno Community Health Improvement Partnership, familias y jóvenes inscritos en Medi-Cal, y otras organizaciones locales a las que Children Now está profundamente agradecido.
¿Interesado en aprender más? Puede acceder a los libros de gráficos de datos: Mejorando la salud y la equidad para los niños y jóvenes en los planes de salud de Medi-Cal en:
